Особенности реабилитации после остеосинтеза бедренной кости, плечевой кости и голени
Содержание статьи
12.04.2021Обновлено 14.04.2021
Реабилитация после остеосинтеза длится от 4 до 12 месяцев, в зависимости от типа и тяжести перелома, локализации травмы, способа проведения операции, возраста пациента и других факторов. Восстановительная программа разрабатывается индивидуально ортопедом-травматологом совместно с реабилитологом, а затем ее корректируют по мере прохождения. Предлагаем Вам подробно узнать о реабилитационных мероприятиях на различных суставах.
Восстановление после перенесенной операции состоит из нескольких этапов. Перед плановым остеосинтезом лечащий врач расскажет об особенностях реабилитации, а также необходимости покупки трости, костылей или ходунков.
Послеоперационный покой
Первый этап послеоперационного периода является самым ответственным. Для ускоренной реабилитации остеосинтеза голени, бедра или лодыжки, прооперированный сустав фиксируют с помощью гипса или жесткого ортеза. Нагрузка на поврежденный сустав должна быть умеренной.
Средняя продолжительность периода составляет 3-5 дней. В это время пациент испытывает боли в прооперированной зоне, возникают отечности конечности. Для купирования болевых ощущений назначаются обезболивающие препараты. Больному показан постельный или полупостельный режим, конечность должна быть приподнята. В некоторых случаях он может быть продлен до 14 дней.
Спустя 1-2 суток после хирургического вмешательства врач снимает вакуумный дренаж, а вместе с ним эвакуируется незначительное количество крови. Ее объем зависит от локализации травмы. Например, при реабилитации после остеосинтеза бедра — от 100 до 400 мл, плеча и предплечья — до 100 мл, голени — не более 200 мл. Вакуумное дренирование проводится для предупреждения гематом, которые могут спровоцировать воспаления и последующие осложнения операции.
В течение трех дней после операции проводятся перевязки, а с 4-го дня можно обрабатывать зону вмешательства пленкообразующими составами.
Сроки снятия швов зависят от травмированной области и динамики заживления послеоперационной раны. В большинстве случаев на верхних конечностях швы удаляются спустя 10 дней, на нижних — через 14 дней. Для фиксации положения конечности может быть наложена шина, позволяющая менять угол сгибания сустава. Чтобы избежать развития пневмонии, больному назначают дыхательную гимнастику и физические упражнения.
Мобилизационный период
Спустя 6-7 дней после операции боли стихают и могут не тревожить пациента при отсутствии нагрузок, а отеки значительно уменьшаются. На данном этапе реабилитация после остеосинтеза голени, бедренной кости и плечевой кости включает в себя ряд восстановительных и профилактических мероприятий:
- Лечебная физкультура;
- Физиотерапевтические процедуры;
- Лечебные массажи;
- Восстановление полного объема движений;
- Прием препаратов для внутреннего и наружного применения;
- Соблюдение режима питания, назначенного врачом.
Занятия в бассейне
В послеоперационный период пациентам показаны занятия в бассейнах. Их целью является:
- Улучшение кровообращения и лимфотока;
- Устранение болевого синдрома;
- Восстановление трофических функций;
- Стимулирование регенерации тканей;
- Повышение амплитуды движений в суставах.
Упражнения в воде выполняются намного легче, поскольку для движений прикладывается значительно меньше усилий. Обычно больные приступают к водной физкультуре на 5-ю неделю после операции. Занятия проводятся при температуре воды +32°C, один сеанс длится полчаса.
Положение больного и техника упражнений зависят от локализации травмы. Если был проведен остеосинтез плечевой кости, реабилитация предполагает стоячее положение, пациент заходит в воду по шею или грудь. После операции на голени или бедре нужно лежать на животе или спине, держаться на плаву помогает поручень. Для восстановления бедренной кости показана ходьба в воде.
Лечебная физкультура
При постельном режиме мышцы больного атрофируются и требуют разработки. Лечебная физкультура нацелена на улучшение кровообращения и трофики мышц. Данные мероприятия также помогают в профилактике болей, спровоцированных забиванием мышц. Это необходимо для хорошего сращивания костей.
На первом этапе ЛФК больному показаны следующие упражнения:
- Постепенное сгибание суставов;
- Выполнение круговых движений;
- Поднятие и опускание конечности.
Комплекс дальнейших упражнений определяется индивидуально. Первые занятия проходят под контролем реабилитолога, со временем пациент сможет выполнять рекомендации самостоятельно в домашних условиях.
Лечебный массаж
Травмированный сустав массируется для лучшего кровообращения и снятия отеков. Сеансы массажа начинаются спустя несколько дней после операции. Первые процедуры очень щадящие, зону вмешательства просто поглаживают и постукивают пальцами. Поначалу массаж выполняет специалист по ЛФК. При реабилитации после остеосинтеза шейки бедра или в другой области нижней конечности, со временем пациент сможет выполнять манипуляции самостоятельно.
Физиотерапия
Физиотерапевтические процедуры не требуют активного участия пациентов. Им достаточно находиться в лежачем или сидячем положении. Комплекс методов и интенсивность мероприятий зависят от локализации перелома, типа металлоконструкции и динамики восстановления. При реабилитации могут быть назначены следующие процедуры:
- Магнитотерапия;
- Мануальная терапия;
- Электромиостимуляция;
- Грязелечение;
- Индуктотермия;
- Интерференционные токи;
- PNF;
- Электрофорез и другие процедуры.
Физиотерапия начинается с первых дней реабилитации остеосинтеза бедренной кости, лодыжки и суставов верхней конечности. По мере сращения костей, реабилитолог исключает и добавляет процедуры, нацеленные на восстановление определенных функций.
Многие пациенты перестают посещать сеансы физиотерапии после выписки из больницы. По их мнению, если врач отпустил домой, значит проблема решена и можно ждать полного сращения кости. В реальности процедуры очень важны. Они способствуют правильному срастанию костных тканей, помогают ускорить реабилитацию и предотвратить осложнения, связанные с хирургическим вмешательством и атрофией мышц.
Восстановительный период
К этому моменту больной уже обходится без костылей, ходунков или других вспомогательных и фиксирующих приспособлений. Функция конечности полностью восстановлена, но в повседневной жизни остается ряд ограничений. Поэтому пациенту назначаются специальные упражнения для заживления и ускоренной регенерации тканей. Кроме того, они направлены на восстановление координации движений, укрепление и наращивание мышечной массы. Например, после остеосинтеза плечевой кости реабилитация предполагает упражнения с эспандерами, мячами и другими спортивными снарядами.
При операции на нижней конечности показано постепенное увеличение нагрузки на ногу. Человек может прогуливаться во дворе, выходить в магазин и выполнять работу по дому, но без поднятия тяжестей. Параллельно пациент посещает сеансы массажа и физиопроцедуры.
После полной консолидации перелома врачи снимают металлоконструкции. При остеосинтезе шейки бедра реабилитация занимает до 18 месяцев, ключицы плеча и предплечья — до 12 месяцев. При сложном переломе или травмы после серьезного ДТП срок восстановления может быть увеличен.
Социальная реабилитация
Важную роль в послеоперационном периоде играет социально-бытовая реабилитация с помощью родственников. Они должны обеспечить уход за пациентом и оказывать моральную поддержку. Родственникам следует проявлять терпение, даже если просьбы больного кажутся абсурдными или слишком частыми. Важно понимать, что в такой нелегкий период человек хочет чувствовать заботу или ему слишком сложно выполнять, казалось бы, легкие действия.
Сложнее всего приходится тем, чьи родственники проходят реабилитацию после остеосинтеза бедра, лодыжки или другой зоны нижней конечности. В первые дни после таких операций больным сложно вставать из кровати, ходить, самостоятельно справлять естественные надобности и др. С переломом на верхних конечностях таких проблем не возникает.
Если у Вас остались вопросы или Вы хотите пройти лечение и реабилитацию после остеосинтеза бедренной кости, плечевой кости и голени, обращайтесь за помощью в клинику R+ Medical Network.
В нашем медицинском центре работают высококвалифицированные врачи:
- Григоровский Владимир Валерьевич — ортопед-травматолог, более 10 лет опыта работы, врач высшей категории;
- Шугалия Богдан Васильевич — ортопед-травматолог, первая категория, стаж более 10 лет;
- Парубец Максим Николаевич — ортопед-травматолог, первая категория;
- Дука Владимир Анатольевич — ортопед-травматолог, первая категория, стаж более 12 лет;
- Галата Степан Мирославович — хирург, ортопед-травматолог, высшая категория, стаж более 15 лет.
Автор:

Ортопед-травматолог, высшая категория, Стаж 14 лет
Часто задаваемые вопросы по остеосинтезу
Могу ли я проходить реабилитацию дома?
Когда можно наступать на ногу после остеосинтеза?
Сколько ходить в гипсе или фиксаторе после остеосинтеза?
Когда я смогу ходить без трости?
Когда вернусь к полноценной жизни без ограничений?
Источник
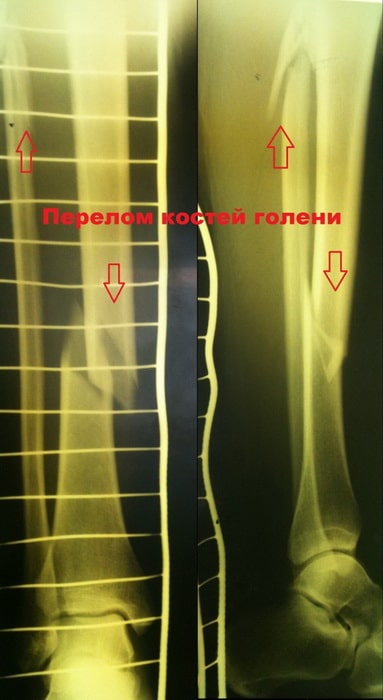
Перелом голени
Травмы костей голени
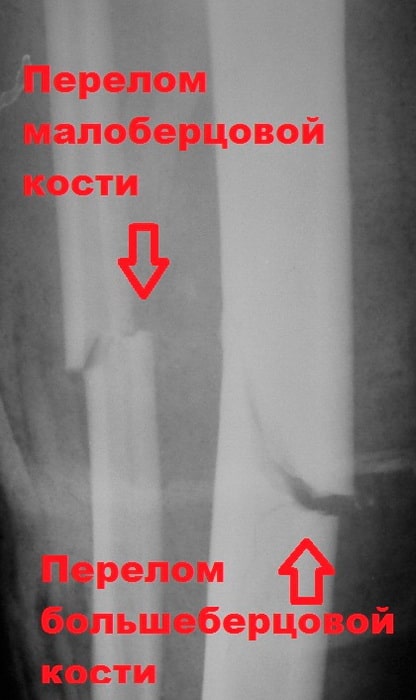
Обычно при повреждении большеберцовой кости ломается и малоберцовая кость. В данном разделе мы рассмотрим переломы диафизов костей голени, и внутрисуставные переломы проксимального отдела большеберцовой кости.
Большеберцовая кость является крупнейшей и одной из важнейших костей нижней конечности. Несмотря на это она очень уязвима при травмах и часто повреждается под воздействием скручивающих и изгибающих сил.
ТИПЫ И ВИДЫ ПЕРЕЛОМОВ ГОЛЕНИ, А ТАКЖЕ ВАРИАНТЫ ИХ ЛЕЧЕНИЯ
+
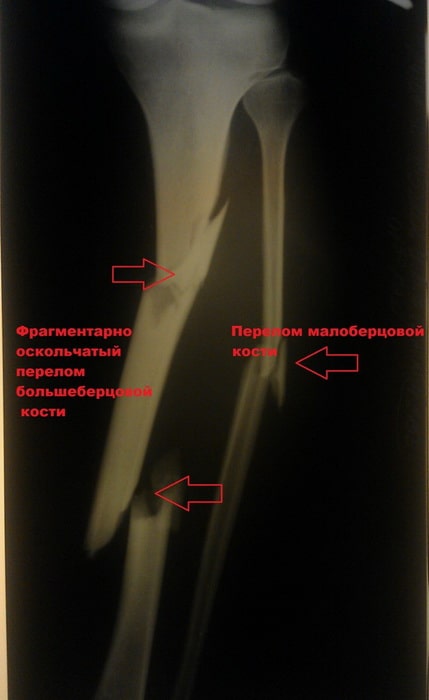
Перелом большеберцовой кости является одним из наиболее распространенных переломов у взрослых. Нередко, исходами лечения данных переломов часто являются отсутствие сращения и искривлению кости.
Обычно при повреждении большеберцовой кости ломается и малоберцовая кость. Эта кость не несет веса тела, являясь лишь местом прикрепления мышц. Поэтому ее установка в правильном положении и фиксация во время операции не требуется, что иногда удивляет пациентов.
Более редкими по распространенности, но гораздо более тяжелыми по последствиям являются переломы плато большеберцовой кости.
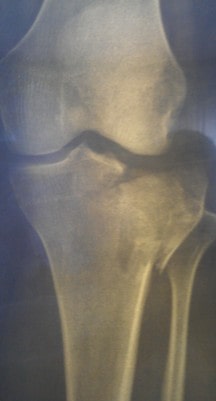
Плато большеберцовой кости называется плоская часть проксимального конца большеберцовой кости которая участвует в работе коленного сустава.
В центре внимания при лечении переломов плато является восстановление как можно большей гладкости поврежденной суставной поверхности.
Существует огромное количество разновидностей данных переломов с раскалыванием, вдавлением, деформацией суставной площадки,.
Внутрисуставные переломы часто приводят к артрозу сустава, нарушению движений поэтому требуют наиболее тщательного и ответственного подхода со стороны врача.
Общепринятыми являются несколько подходов к лечению переломов костей голени. В былые годы лечение заключалось в длительной фиксации конечности в гипсе или на скелетном вытяжении.
Основным недостатком этих методов является существенное снижение качества жизни пациента во время лечения, развитие тугоподвижности в суставах, нередки и случаи не сращения.
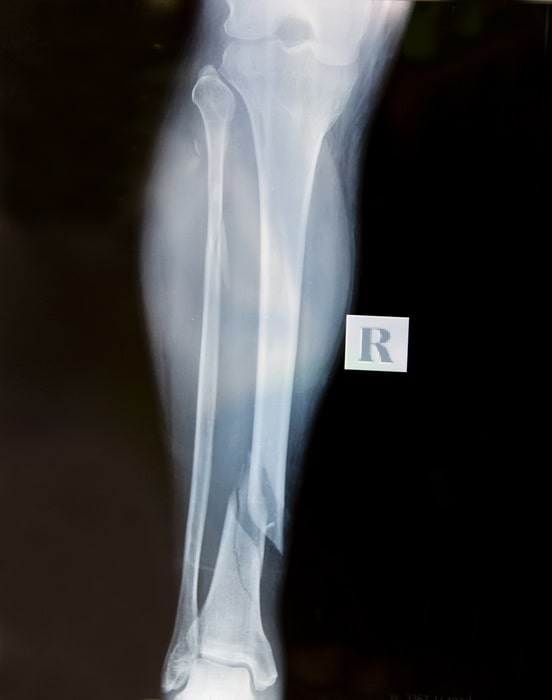
Некоторые переломы изначально нестабильны и достигнуть точной репозиции при консервативных методах лечения в этих случаях не представляется возможным без операции.
На современном этапе развития травматологи во всем мире применяется оперативный метод лечения подобных травм.
Этому способствует разработка все более совершенных фиксаторов, а также разработка инновационных материалов для их производства.
Все это значительно снизило риски хирургического вмешательства. Операция позволяет уже на следующий день поставить пациента на ноги, не требует дополнительной иммобилизации в гипсе, а также позволяет более точно сопоставить отломки и восстановить длину конечности.
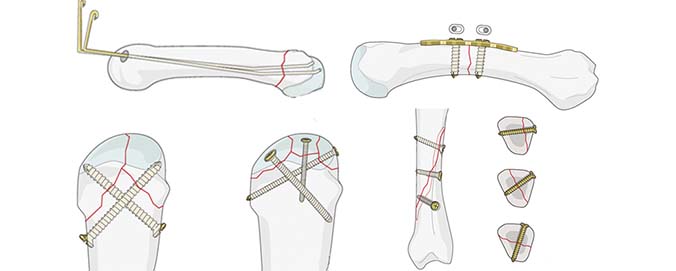
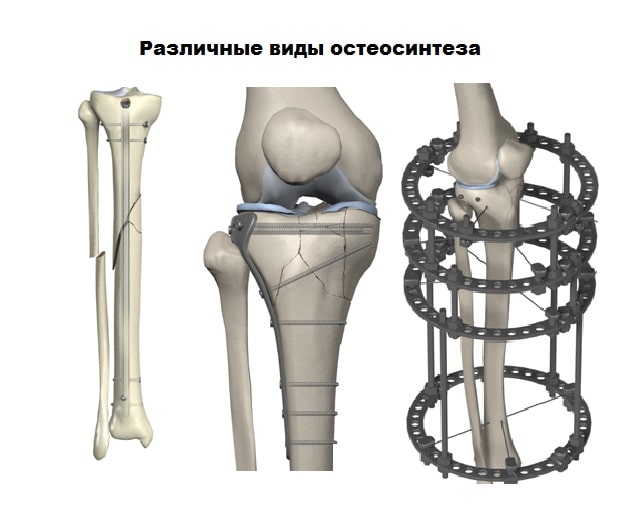
Для лечения переломов используется различные разновидности фиксаторов. Блокируемые стержни используются при переломах диафиза и позволят достигнуть требуемого эффекта при минимальных разрезах кожи.
Пластины чаще всего используются при переломах в области суставов. Современные пластины также можно проводить в зону перелома подкожно, через микронадрезы.
При таком малоинвазивном подходе не нарушается питание в зоне перелома, тем самым вероятность осложнений резко уменьшается, а также что немаловажно достигается отличный косметический эффект.
Абсолютным показанием к операции являются открытые переломы. В таких случаях на первом этапе мы стабилизируем перелом с помощью аппаратов внешней фиксации. По заживлению ран, вторым этапом мы удаляем аппарат и производим окончательную фиксацию стержнем.
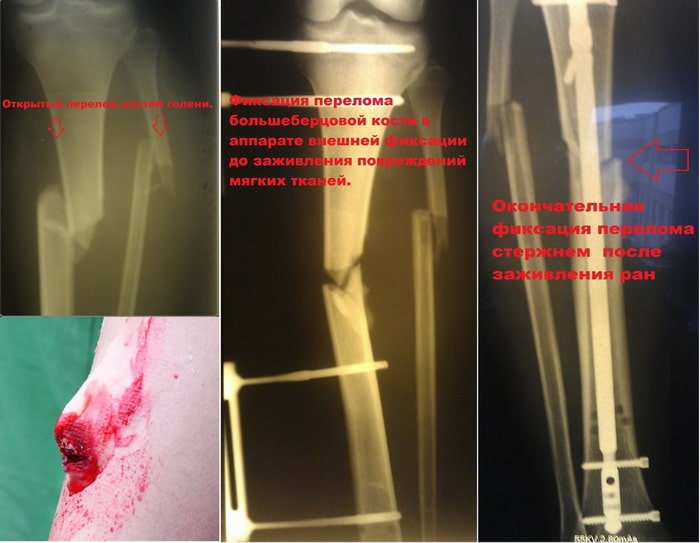
После того как перелом сросся, можно задуматься о удалении металлофиксатора, хотя это и является необязательным. В некоторых случаях металлофиксатор может вызывать дискомфорт, ощущение болезненности. Обычно стержни и пластины с большеберцовой кости удаляются не ранее чем через год, при наличии рентгенологических признаков консолидации перелома.
ПРИМЕРЫ ЛЕЧЕНИЯ ПЕРЕЛОМОВ КОСТЕЙ ГОЛЕНИ В НАШЕЙ КЛИНИКЕ
+
Пример 1
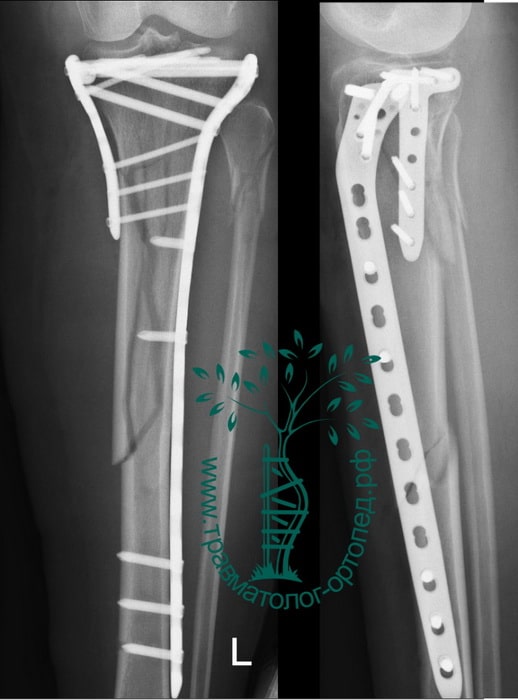
Пример 2
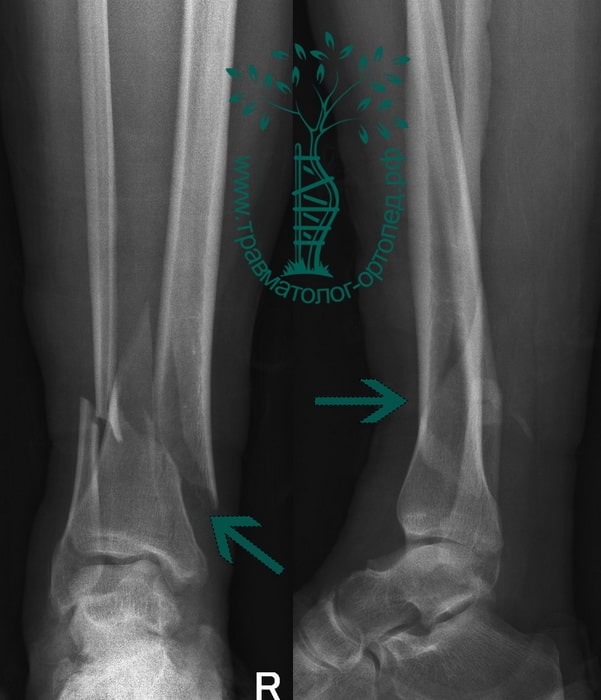

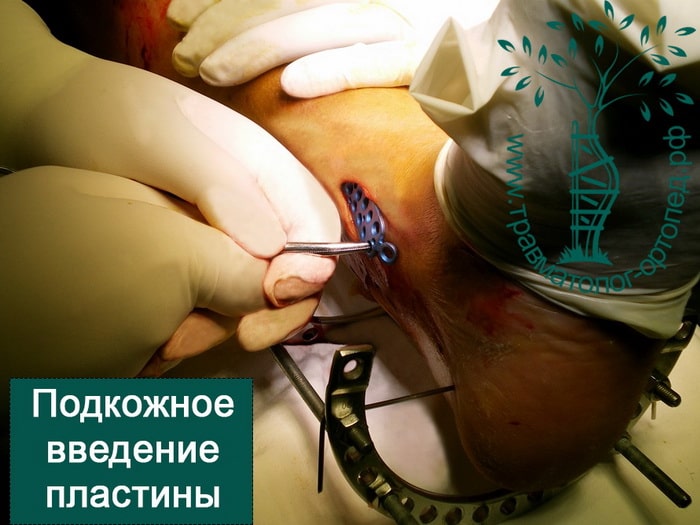

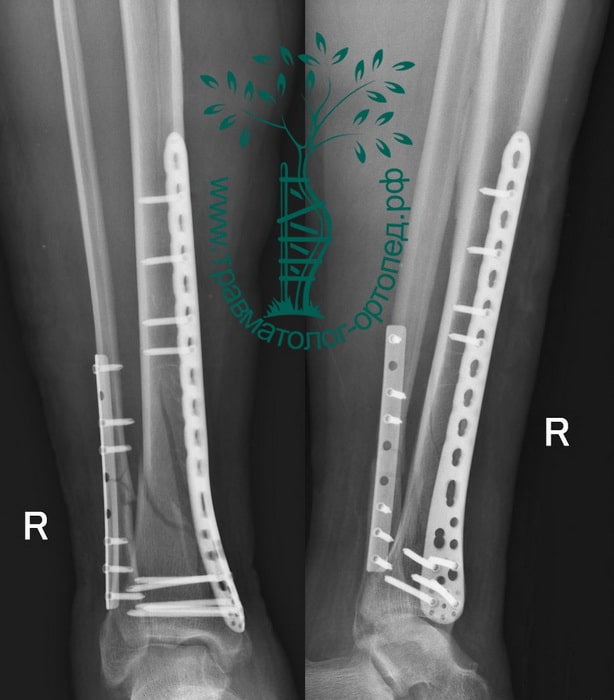
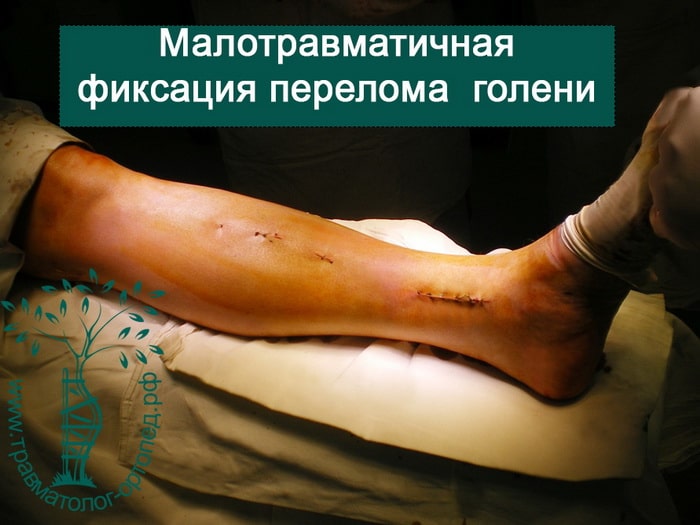
Пример 3
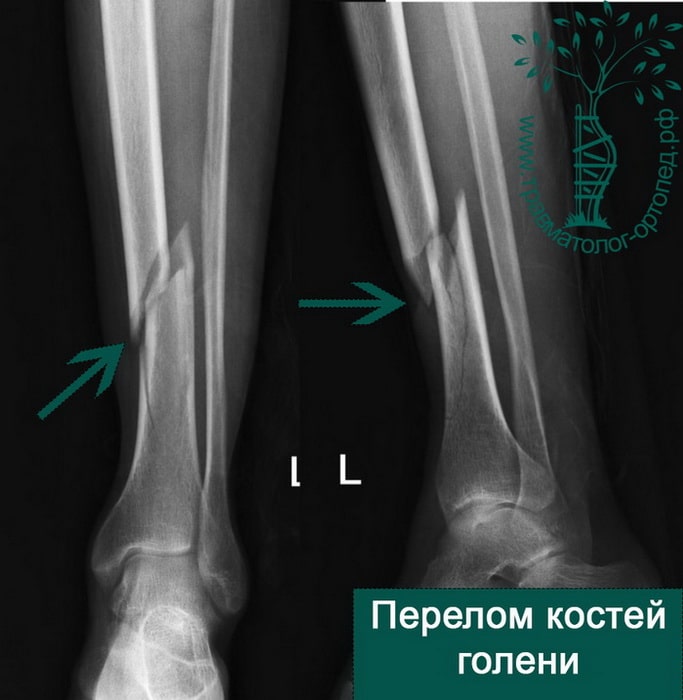
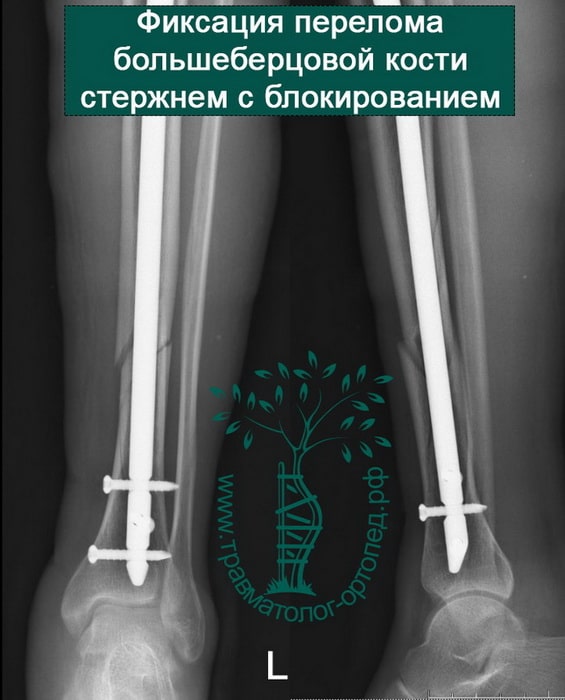
Пример 4
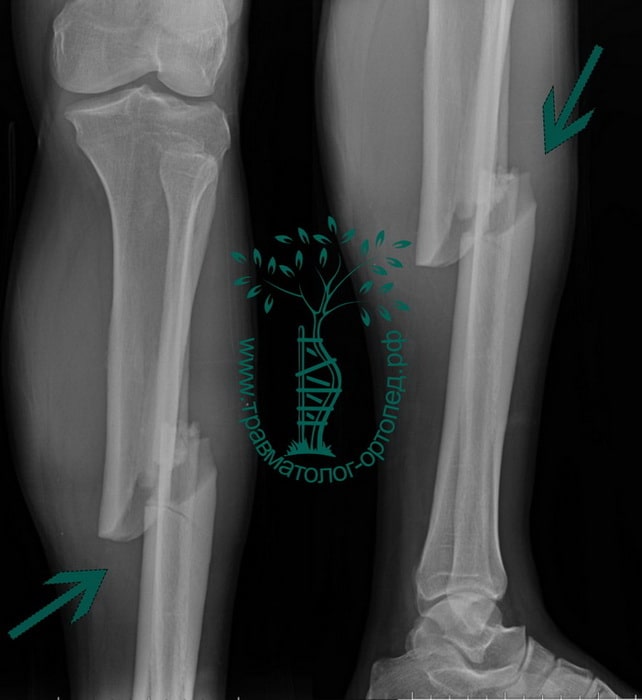
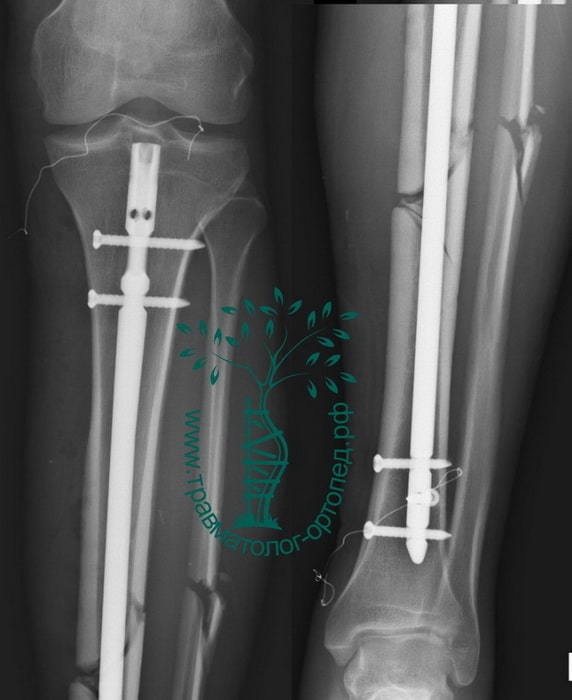
Пример 5
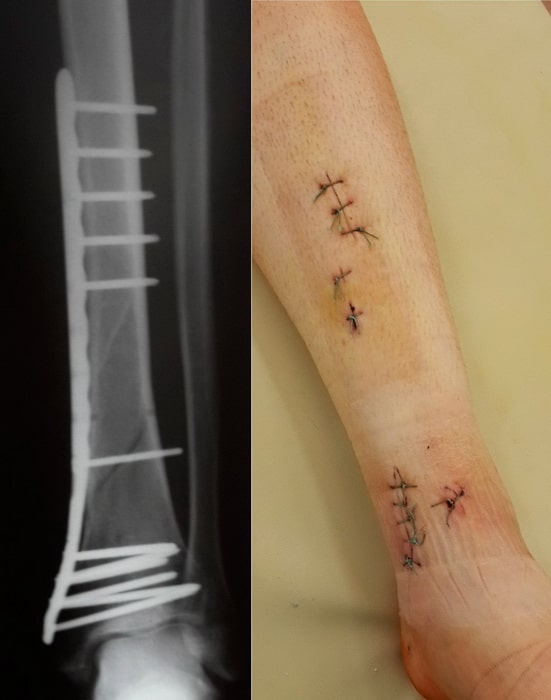
Пациент Р. 41 год. Травма в результате падения на коньках. Доставлен в приемное отделение клиники.
После обследования, через 4 часа после поступления выполнен металлоостеосинтез стержнем с блокированием.
Послеоперационный период протекал гладко. Пациент активизирован, выписан на 5 сутки из стационара.
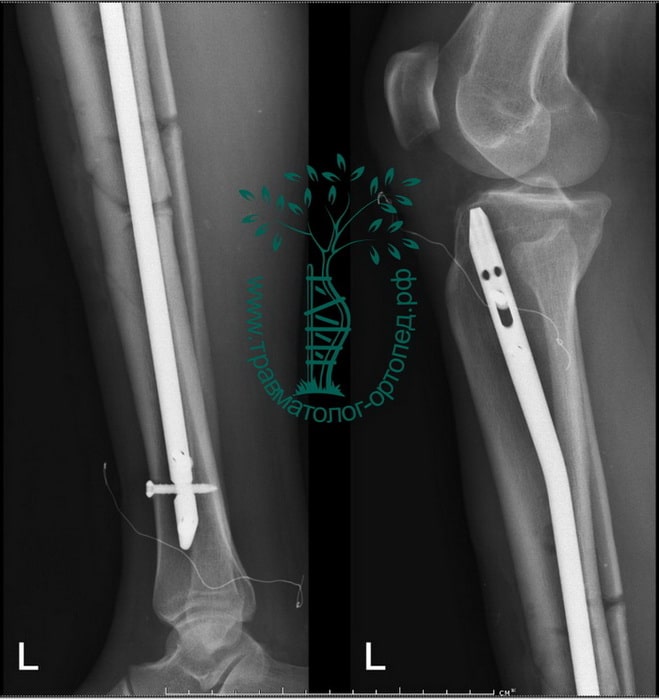
Пример 6
Пациентка С. 50 лет. Травма в ДТП (пассажир). Диагностирован фрагментарный перелом большеберцовой кости.
Произведена закрытая репозиция, остеосинтез большеберцовой кости стержнем с блокированием.
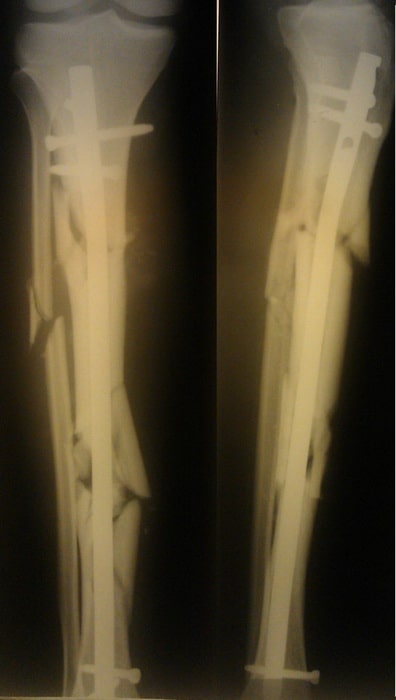
Пример 7
Пациент К., 42 года. Травма в ДТП (пешеход). Диагностирован изолированный перелом большеберцовой кости.
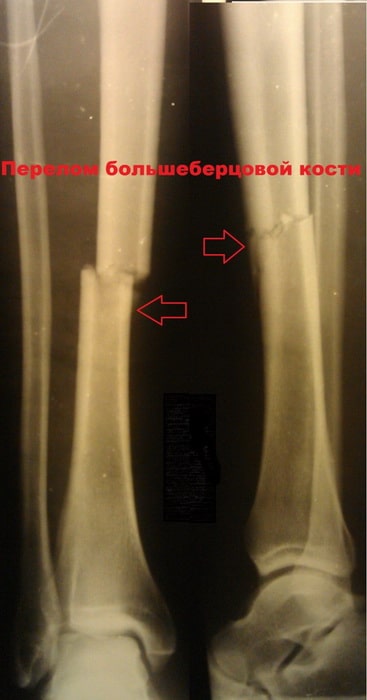
Выполнена операция по фиксации перелома.
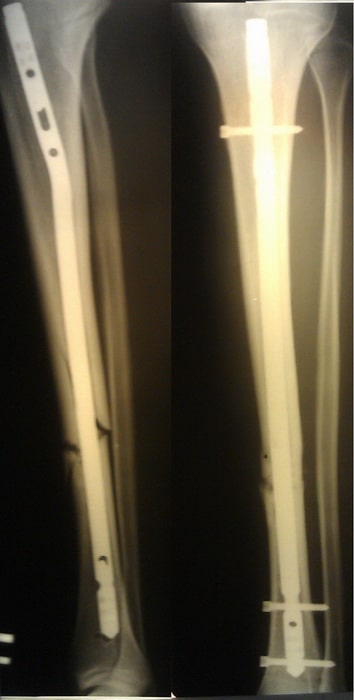
Пример 8
Пациент Л. 37 лет. Травма в результате ДТП. Выполнено оперативное лечение.

На контрольных Р-граммах положение отломков удовлетворительное. Раны зажили первичным натяжением, швы сняты на 14 сутки.
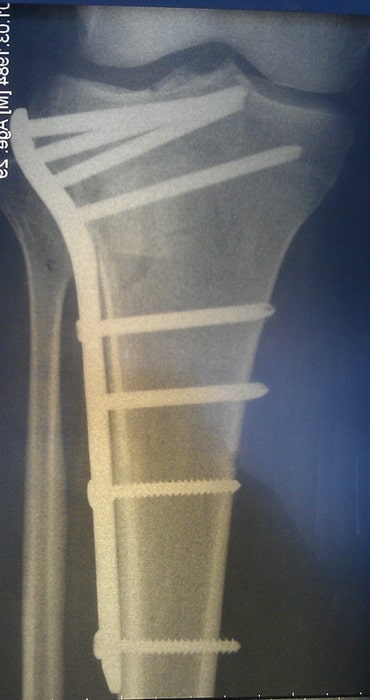
Пример 9
Пациентка М., 35 лет. Травма в результате падения на улице.
Выполнена закрытая репозиция перелома в специальном аппарате. Вторым этапом перелом фиксирован пластиной и винами, через минимальные разрезы. Важно то, что само место перелома не раскрывалось, тоесть кровоснабжение и соотношение мягких тканей нарушено не было. При такой технике операции частота послеоперационных осложнений крайне низка.
ПОЧЕМУ ВАМ НЕОБХОДИМО ЛЕЧИТЬСЯ У НАС
+
Видео о нашей клинике травматологии и ортопедии
Первичная консультация врача травматолога-ортопеда, к.м.н. — 2000 рублей
- Изучение истории заболевания и жалоб пациента
- Клинический осмотр
- Выявление симптомов заболевания
- Изучение и интерпретация результатов МРТ, КТ и рентгенограм, а также анализов крови
- Установление диагноза
- Назначение лечения
Повторная консультация врача травматолога — ортопеда, к.м.н. — бесплатно
- Анализ результатов исследований, назначенных во время первичной консультации
- Постановка диагноза
- Назначение лечения
Хирургическое лечение переломов лодыжек — от 49500 рублей до 89500 в зависимости от сложности перелома
- Пребывание в клинике (стационар)
- Анестезия (наркоз или эпидуральная анестезия)
- Остеосинтеза переломов голени стержнем, пластинами и винтами
- Расходные материалы (пластина и винты от ведущих мировых производителей)
* Анализы для операции в стоимость не входят
Наложение полимерной повязки на голеностопный сустав — от 2500 до 3500 рублей в зависимости от сложности
- Консультация специалиста, к.м.н.
- Наложение гипсовой повязки
* В стоимость не входит материал и цена контрольной рентгенограммы
Прием врача травматолога — ортопеда, к.м.н. после операции — бесплатно
- Клинический осмотр после операции
- Просмотр и интерпретация результатов рентгенограмм, МРТ, КТ после операции
- Рекомендации по дальнейшему восстановлению и реабилитации
- Перевязка, снятие послеоперационных швов
Источник
Удаление пластинки после сращения перелома
В первые несколько часов после перелома возможен остеосинтез — фиксация отломков кости с использованием специальных конструкций. Цель процесса — обеспечение неподвижности и создание условий для сращивания костей в правильном положении.
Если для сращивания перелома использовались винты, металлические пластины или другие фиксирующие конструкции, то после сращения их необходимо обязательно удалить. Причина в том, что инородные тела в организме могут спровоцировать образование кист и отторжение.
Технические особенности установки и удаления фиксаторов
При правильной установке конструкции с наружным расположением удаление спиц после перелома не представляет особого труда — спицы просто извлекаются. Если фиксация внутрикостная, внутри сустава, с использованием гвоздей и винтов, то требуется полноценная операция.
Фиксация спицами применяется при соединении суставов конечностей и пальцев. Она может проводиться наружно, когда конец спицы возвышается над поверхностью, или внутренне, когда вся конструкция находится под кожей. Методика применяется как временная мера. В отдельных случаях, если фиксируются надколенные переломы, ключичные или травмы локтя, требуется стабильная фиксация и более длительное время для сращивания.
При переломе руки применяют методики остеосинтеза — металлические конструкции, спицы и устанавливают аппарат Илизарова. Снимают их только после полного заживления.
При помощи пластин можно фиксировать любую кость. Это удобный и надежный метод. Сегодня используют множество вариантов таких пластин, различающихся по размеру, форме, функциональности. Пластина используется при переломе голени и лодыжки, когда есть необходимость фиксации отломков кости. Ее удаление происходит в плановом порядке. Время проведения операции определяет врач.
Внутрикостными стержнями (штифтами) фиксируют трубчатые кости — например, при переломе ключицы или ноги. Такие операции выполняются быстро, их особенность — минимальная травматичность. После фиксации разрешена нагрузка буквально через несколько дней.
Удаление конструкции проводится за полчаса, если установка проводилась корректно. Если же имеются повреждение резьбы или винтов, возникает необходимость высверливания элементов.
Показания к удалению фиксирующих конструкций
С одной стороны удаление — это операция, но с другой — инородное тело может вызывать в организме нежелательные реакции. Конструкция устанавливается на время, в течение которого происходит сращивание костей. Факт сращения подтверждает рентгеновский снимок. Лечебная методика предусматривает удаление металлоконструкций после перелома, чтобы вероятность развития деформирующего остеоартроза была минимальной.
Противопоказания к удалению
Если конструкция расположена близко к нервным окончаниям, то доступ к ней во время операции буде осложнен. Риск получить нежелательные последствия в этом случае превосходит пользу от удаления имплантата. Разумным решением будет отказ от операции по удалению. Если же имеется такая необходимость (при неврологических нарушениях), то оперативное вмешательство предусматривает участие микрохирурга. Решение на этот счет принимается индивидуально, с учетом результатов рентгенологического исследования.
Операция по удалению фиксирующей конструкции менее травматична, чем ее установка.
Реабилитация
Это важнейший этап лечения переломов, так как длительная иммобилизация приводит к атрофии и нарушению кровообращения Возможно развитие осложнений — тромбоза, венозного застоя и лимфостаза.
Восстановительный период начинается вскоре после операции и состоит из двух этапов.
- Стационарный. Пациент принимает лекарственные препараты, а после прекращения болей ему назначают двигательную терапию и ЛФК процедуры.
- Амбулаторный период начинается после выписки пациента домой и может длиться до года. Это зависит от сложности перелома и выбранного метода лечения. Здесь отсутствуют универсальные советы, итак как каждый пациент имеет свою реабилитационную программу. Общими являются цели:
- Восстановление кровообращения;
- Исключение атрофии мышц;
- Восстановление двигательной функции.
Действенный способ успешной реабилитации — разумные физические нагрузки. Этот процесс помогает преодолеть несколько скованные самостоятельные движения пациента. Их положительный эффект очевиден. Каждому пациенту заниматься нужно, понемногу постепенно увеличивая нагрузки, чтобы занятия не доставляли дискомфорта.
Источник