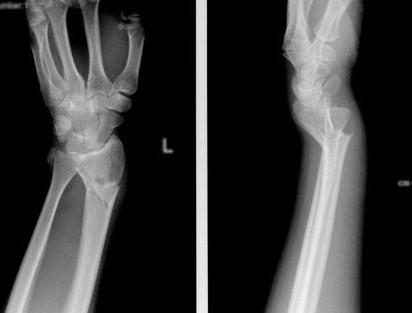
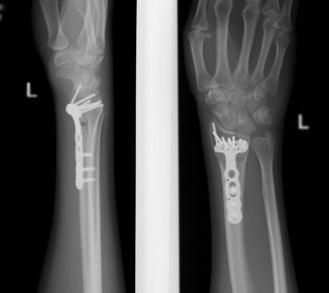
Перелом дистального метаэпифиза лучевой кости (перелом лучевой кости «в типичном месте»)
Содержание статьи
Перелом дистального метаэпифиза лучевой кости («луч в типичном месте»)
Дистальный метаэпифиз — это нижний конец лучевой кости, расположенный рядом с кистью.
Перелом «луча в типичном месте» обычно возникает при прямом падении на вытянутую руку.Помимо резкой боли в руке, может появиться штыкообразная деформация, изменение положения кисти. В процесс перелома бывают вовлечены нервы и сосуды запястья, которые могут быть поджаты отломками, что проявляется онемением в пальцах, похолоданием кисти.
Для уточнения характера перелома и выбора дальнейшей тактики лечения используется рентгенография, в ряде случаев — компьютерная томография. Иногда требуется УЗИ кистевого сустава.
Поскольку лучевая кость примыкает к кисти, очень важно восстановить анатомию и объем движений в суставе, чтобы в дальнейшем избежать проблем с ним. Раньше такие переломы лечили консервативно, т. е. в гипсовой повязке, но часто отломки смещались, кость срасталась неправильно, что в дальнейшем сказывалось на функции конечности — рука не сгибалась и/или не разгибалась до конца — формировалась тугоподвижность сустава (контрактура), оставался болевой синдром. К тому же длительное пребывание в гипсе отрицательно сказывалось на кожных покровах.
Длительность больничного листа при переломе дистального метаэпифиза лучевой кости зависит от рода деятельности пациента. К примеру, для офисных работников средний срок нетрудоспособности — 1,5 месяца. Для профессий, связанных с физической нагрузкой, срок нетрудоспособности может быть увеличен.
Консервативное лечение перелома лучевой кости в типичном месте (гипсовая повязка)
При переломах без смещения можно предложить консервативное лечение — в гипсовой повязке. Средний срок пребывания в гипсе — 6-8 недель. Это редко проходит для конечности бесследно — после консервативного лечения сустав требует разработки движений, реабилитации. При лечении перелома даже с небольшим смещением в гипсе может произойти вторичное смещение отломков.
Оперативное лечение перелома лучевой кости в типичном месте (остеосинтез)
Практически все переломы лучевой кости со смещением требуют оперативного лечения — сопоставления и фиксирования отломков кости — остеосинтеза. Именно этот метод позволяет восстановить функцию кисти наиболее полноценно и добиться хороших функциональных результатов.
Лучевая кость полностью срастается примерно за 6-8 недель. Спустя этот срок пациент может начинать полноценно пользоваться рукой. Но разрабатывать руку с помощью определенных, рекомендованных врачом, упражнений, благодаря использованию фиксаторов можно уже спустя 1-2 недели после вмешательства. Легкие спортивные физические нагрузки можно начинать примерно спустя 3 месяца после операции.
В зависимости от типа перелома (оскольчатый, многооскольчатый, со значительным или незначительным смещением) можно выделить несколько возможных вариантов фиксации — пластиной, фиксированной винтами; аппаратом внешней фиксации; винтами; спицами.
В ряде случаев при выраженном отеке накладывается аппарат внешней фиксации, а после спадения отека он заменяется на пластину (или другой фиксатор в зависимости от типа перелома).
Остеосинтез лучевой кости пластиной
При значительном смещении отломков используется остеосинтез лучевой кости металлической пластиной, специально изготовленной для данного сегмента. После сопоставления отломков пластина фиксируется винтами к поврежденной кости. После установки пластины накладываются на кожу накладываются швы на 2 недели, а также гипсовая лонгета примерно на тот же срок. После операции назначается лекарственная терапия: обезболивающие препараты, препараты кальция для более быстрого срастания костей, при необходимости — препараты местного действия для уменьшения отека. Средний срок пребывания в стационаре — 7 дней. Швы снимаются в амбулаторном режиме спустя 2 недели. Рука носится в возвышенном положении на косыночной повязке. Необходимости в удалении пластины нет.
Аппарат внешней фиксации
В ряде случаев — в пожилом возрасте, при выраженном отеке кисти и лучезапястного сустава, делать доступ для установки пластины бывает нежелательно в силу различных факторов (отек, состояние кожи). В таких случаях устанавливают аппарат внешней фиксации — он фиксирует отломки с помощью спиц, которые проходят через кожу в кость. Аппарат выступает над кожей небольшим блоком (около 12 см длиной и 3 см высотой). Преимущество этого вида остеосинтеза в том, что нет необходимости делать большие разрезы, однако за аппаратом нужно следить — делать перевязки, чтобы спицы не воспалились.
После операции рука 2 недели находится в лонгете, потом пациент начинает разрабатывать лучезапястный сустав в аппарате, который этому не препятствует.
Аппарат внешней фиксации удаляется примерно через 6 недель, после рентген-контроля, в условиях стационара. Операция снятия аппарата внешней фиксации не занимает много времени и достаточно легко переносится пациентом. Средний срок госпитализации 5-7 дней, длительность больничного листа — около 1,5 месяцев. Перевязки надо делать через день, в амбулаторном режиме. Рука носится в возвышенном положении на косыночной повязке.
Фиксация спицами, или винтами
При незначительном смещении отломков лучевая кость фиксируется спицами или винтами через небольшие проколы кожи. Примерно на 2 недели накладывается гипсовая лонгета, затем человек начинает разрабатывать руку. Спустя 6-8 недель спицы извлекаются.
В ряде случаев возможно применение саморассасывающихся имплантов, удалять которые не нужно.
Застарелые, неправильно сросшиеся переломы лучевой кости
При застарелых неправильно сросшихся переломах могут беспокоить болевые ощущения, присутствовать ограничения движения — тугоподвижность сустава, и другие неприятные последствия (онемение и отечность пальцев кисти). В подобных случаях рекомендовано оперативное лечение, чаще всего — с фиксацией пластиной. Кость разобщается, выставляется в правильное положение и фиксируется. Если есть зона дефекта кости — например, если кость срослась с укорочением, этот дефект заполняется либо собственной костью человека (трансплантат берется, как правило, из гребня подвздошной кости), либо искусственной костью, которая за 2 года перестраивается в собственную костную ткань.
Дальнейшее послеоперационное и восстановительное лечение при застарелых и неправильно сросшихся переломах дистального метаэпифиза лучевой кости аналогичны описанным выше. Однако, учитывая застарелый характер повреждения, может потребоваться более длительная реабилитация.
Анестезия при оперативном лечении перелома дистального метаэпифиза лучевой кости
Для проведения всех вышеописанных операций, как правило, используется проводниковая анестезия — раствор анестетика вводится в зону плечевого сплетения, где проходят нервы, которые иннервируют всю верхнюю конечность (отвечают за ее чувствительность и движения), и рука полностью немеет. Подобная анестезия достаточно легко переносится, длится 4-6 часов. Фактически это разновидность местной анестезии. Кроме того, делается премедикация — успокаивающий укол, и во время операции человек спит своим сном. Возможно применение общей анестезии. Окончательный выбор метода анестезии определяется врачом-анестезиологом накануне операции.
Источник
Оперативные и консервативные методы лечения переломов дистального метаэпифиза лучевой кости
Библиографическое описание:
Оперативные и консервативные методы лечения переломов дистального метаэпифиза лучевой кости / О. Г. Шершнева, Д. С. Варенцов, А. С. Крюкова [и др.]. — Текст : непосредственный // Молодой ученый. — 2019. — № 23 (261). — С. 179-184. — URL: https://moluch.ru//261/60341/ (дата обращения: 23.07.2021).
Актуальность. Переломы дистального метаэпифиза лучевой кости (ДМЛК) составляют до 16 % от общего количества всех травм костей скелета [1], 90 % от переломов костей предплечья [2], до 51,7 % переломов происходит в возрасте от 40 до 60 лет и 43,8 % составляют лица старше 60 лет [3,4].Переломы ДМЛК являются уделом преимущественно лиц пожилого и старческого возраста, чаще всего женщин, что связано с физиологической перестройкой костной ткани вследствие гормональных нарушений в пред- и постклимактерическом периодах. В последнее время этот диагноз нередок и у лиц работоспособного возраста. Неудовлетворительные результаты лечения приводят к нетрудоспособности пациентов, а у пожилых людей — к снижению качества жизни и способности их к самообслуживанию [5].
Цель — Сравнить эффективность консервативного и оперативного методов лечения переломов ДМЛК
Материалы иметоды. Исследование проводилось на базе отделения микрохирургии кисти ОБУЗ «Ивановский областной госпиталь для ветеранов войн» г. Иваново.Проведен ретроспективный анализ 245 историй болезней с переломом ДМЛК за 3,5 летний период (2015-2018 гг.) 245 пациентов, из них 50 мужчин, 195 женщин. Средний возраст — 60 лет. Из них 145 проводилось оперативное, 100 — консервативное лечение. Просмотрены рентгенограммы 245 пациентов. Отдалённые результаты оценены у 39 пациентов после оперативного (19 случаев остеосинтеза Т-образной пластиной и 20 пластиной с угловой стабильностью) и у 38 после консервативного лечения. В большинстве случаев показаниями к операции являлись наличие неустраняемого смещения и неэффективной закрытой репозиции. Оценивались: жалобы (боль, слабость кисти), наличие деформации, отёка, окружность запястья, объём движений в сравнении со здоровой рукой, наличие осложнений, относительная длина предплечья, оценка динамометрии. Следует отметить, что результаты, полученные при оценке данного критерия, не следует считать объективными ввиду того, что сила доминантной руки изначально выше противоположной, а в выборке присутствовали пациенты с переломами как доминантной так и недоминантных рук. Проводилось анкетирование по опроснику DASH и по шкале Мейо. У части пациентов были сделаны повторные рентгенограммы лучезапястных суставов.
Результаты. За период с 1 января 2015 по 30 июня 2018, (то есть за 3,5 года) в Иванове амбулаторно по поводу травм обратилось 115 436 взрослых пациентов (69 706 — травмпункт № 1 + 45 730 — травмпункт № 2). Из них 5 245 с переломами лучевой кости (3 298 — травмпункт№ 1 + 1 947 — травмпункт № 2), что составило 4,5 %.
За этот же период в стационаре госпиталя прооперировано 145 человек с переломом лучевой кости. Из них осложнения возникли у 2 человек (несращение лучевой кости), по поводу чего выполнен реостеосинтез, что составило 1,4 %.
Отдалённые результаты прослежены в среднем через 2,5 года у 77 человек, преимущественно у женщин. Средний возраст составил 61 год.
Выделены 2 группы пациентов: I группа — после консервативного и II группа — после остеосинтеза лучевой кости пластиной. В группе I было осмотрено 38 пациентов, во II группе — 39 (средний возраст в I группе — 59,4 л, во II — 63,6 г; гендерный состав в I группе 74 % женщин и 26 % мужчин, во II — 92 % женщин и 8 % мужчин). Оценивался временной промежуток с февраля 2016 года по апрель 2018 года. По результатам опроса, боли при движении в лучезапястном суставе испытывают 48 % пациентов из I группы и 16 % из II группы; боли при нагрузке беспокоят 73 % из I группы и 22 % из II группы, в покое боль появляется у 16 % и у 11 % пациентов из I и II групп соответственно. Слабость кисти отмечают 53 % и 38 % пациентов из I и II групп соответственно. Деформация наблюдалась у 31,5 % пациентов I группы и у 27 % II группы, видимый отёк у 43 % и 5 % пациентов I и II групп соответственно. Разница окружностей на уровне запястья в I группе наблюдалась у 67 % пациентов, и в среднем составила 0,75 см; во II группе наблюдалась у 61 %, и в среднем составила 0,7 см. По результатам динамометрии уменьшение силы повреждённого сегмента в I группе отмечалась у 84,5 % пациентов, Δ силы кистей составила в среднем 3,75кг, во II группе уменьшение силы отмечалась у 66 % пациентов, Δ силы кистей составила в среднем 2,6 кг. Дефицит при движении: сгибание — на 11,5° и 13,75°; разгибание — на 10,5° и 20°; супинация — на 6° и 20°; пронация — на 0,25° и 0° в I и II группах соответственно. При оценке разницы длинны предплечий изменения в I группе наблюдалось у 40 % пациентов, данная разница составила 0,25 см; во II группе наблюдалась у 44 % и составила 0,8см. По результатам шкалы DASH в I группе отличный результат наблюдался у 74,5 % пациентов, хороший результат у 25,5 %. Средний балл по шкале DASH составил 19,4 баллов. Во II группе отличный результат наблюдался у 88 % пациентов, хороший результат у 11 %. Средний балл по шкале DASH составил 10 баллов. Отличный результат по шкале Мейо в I группе показали 5 % пациентов, хороший результат у 15 %. Средний балл по шкале Мейо составил 59,75 баллов. Во II группе отличный результат у 33 % пациентов, хороший результат у 27 %. Средний балл по шкале Мейо составил 84,8 баллов.
Оценив получившиеся результаты, можно сказать о том, что в группе оперативного лечения жалоб на боль встречалось в 2 раза больше. Однако, наличие деформации в лучезапястном суставе превалировали в группе консервативного лечения. При оценке функции кисти выявлено, что наибольшее снижение амплитуды движений наблюдалось у пациентов в группе консервативного лечения. И по данным динамометрии наибольшее уменьшение силы наблюдалось так же в первой группе. По результатам опросников DASH и Мейо и в первой и второй группах получены только хорошие и отличные результаты, приблизительно с одинаковой частотой. Выхода на инвалидность не встречалось ни в одной группе. Однако, при оценке трудоспособности в группе консервативного лечения 22,0 % пациента не вернулись к прежней работе, а в группе оперативного лечения — только 5,0 %
Приведём пару клинических примеров, демонстрирующих эффективность как оперативного, так и консервативного методов лечения переломов дистального метаэпифиза лучевой кости:
Пациентка К, в марте 2017 года на улице упала с упором на правую кисть, в тот же день обратилась в травмпункт № 1 г Иванова. Диагностирован перелом дисталного метаэпифиза лучевой кости правого предплечья со смещением (рис. 1).
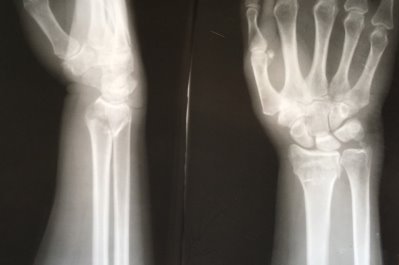
Рис. 1. Рентгенограмма правого лучезапястного сустава пациентки К. в день травмы. Перелом дистального метаэпифиза правой лучевой кости со смещением отломков
Была проведена закрытая репозиция, гипсовая иммобилизация (рис. 2).
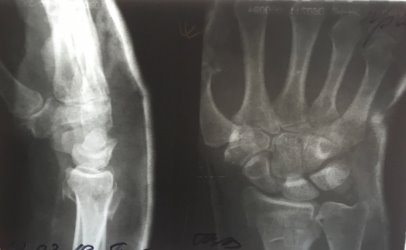
Рис. 2. Рентгенограмма правого лучезапястного сустава пациентки К. после проведения закрытой репозиции и гипсовой иммобилизации
Однако, после спадения отёка произошло вторичное смещение отломков, всвязи с чем пациентка была направлена на оперативное лечение. Вскоре, в стационаре, выполена открытая репозиция и остеосинтез пластиной (рис. 3).
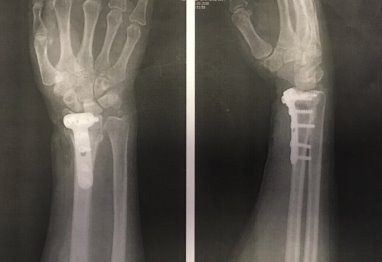
Рис. 3. Рентгенограмма правого лучезапястного сустава пациентки К. после проведения открытой репозиции и остеосинтеза пластиной
Пациентка осмотрена нами через 2 года (рис. 4). Жалоб не предъявляет, движения в лучезапястном суставе в полном объеме, трудоспособность восстановлена, по опросникам DASH и Мейо получены отличные результаты.
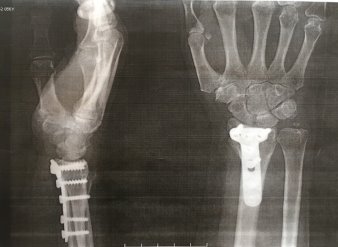
Рис. 4. Рентгенограмма правого лучезапястного сустава пациентки К. через 2 года после травмы
Пациентка М, в феврале 2017 года дома упала с упором на левую кисть, в тот же день обратилась в травмпункт № 1 г Иванова. Диагностирован перелом дистального метаэпифиза лучевой кости левого предплечья со смещением (рис. 5).
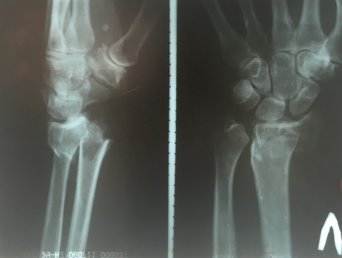
Рис. 5. Рентгенограмма левого лучезапястного сустава пациентки М. в день травмы. Перелом дистального метаэпифиза левой лучевой кости со смещением отломков
Была проведена закрытая репозиция, гипсовая иммобилизация. В дальнейшем наблюдалась амбулаторно в травмпункте № 1. Общий срок иммобилизации составил 6 недель, после снятия гипса проводилась лечебная физкультура, назначено физиолечение. Пациентка осмотрена нами через 2 года (рис. 6) Жалоб не предъявляет, движения в лучезапястном суставе в полном объеме, трудоспособность восстановлена, по опросникам DASH и Мейо получены отличные результаты.
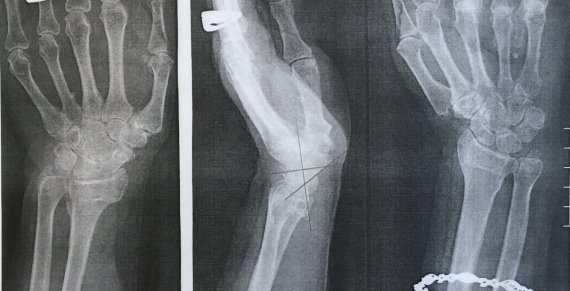
Рис. 6. Рентгенограмма левого лучезапястного сустава пациентки М. через 2 года после травмы
Выводы. По результатам проведенного научного исследования можно сделать следующие выводы:
- Частота встречаемости переломов дистального метаэпифиза лучевой кости в Иванове составила 4,5 % в структуре общего травматизма.
- Подтвердилась статистика по возрастному и гендерному составу среди случаев переломов дистального метаэпифиза лучевой кости.
- У пациентов после консервативного лечения выявлено наибольшее снижение амплитуды движений в лучезапястном суставе.
- Недостатком оперативного лечения явилось сохранение более ярко выраженного болевого синдрома. А по всем остальным критериям оперативное лечение превосходит консервативное.
С учётом того, что оперированы наиболее сложные случаи переломов лучевой кости, полученные результаты свидетельствуют о том, что приоритет должен отдаваться оперативному лечению с применением остеосинтеза.
Таким образом, при переломе дистального метаэпифиза лучевой кости со смещением, требующим репозиции, оперативное лечение оказалось эффективнее.
Литература:
- Chung KC, Spilson SV. The frequency and epidemiology of hand and forearm fractures in United es. Rev J Hand Surg Am. 2012; 26:29-33.
- Ключевский В. В. Хирургия повреждений: Руководство для фельдшеров, хирургов и травматологов районных больниц.- Ярославль: ДИА-пресс, 2010.-С. 382.
- Bartl C., Stengel D., Bruckner T., Gebhard F. The treatment of displaced intra-articular distal radius fractures in elderly patients. Dtsch Arztebl Int. 2014; 111(46):779-787.
- Garcia-Elias M., Mathoulin C. L. Intra-articular fractures of the distal radius (AO types C3, with special focus in C3.3), open approach. In: Articular injury of the wrist. Stuttgart: Thieme; 2014. p. 105-117.
- Frykman G. Fractures of the distal radius // Acta Orthop. Scand.- 2013.-Vol. 108 (Supl. I).-P. 151-153
Основные термины (генерируются автоматически): DASH, группа, лучевая кость, дистальный метаэпифиз, пациент, консервативное лечение, оперативное лечение, Иваново, лучезапястный сустав, отличный результат.
Источник
Лечение переломов лучевой кости
Перелом лучевой кости — это самый частый перелом у человека, составляющий 25% от всех переломов костей конечностей. Дистальный метаэпифиз — это нижний конец лучевой кости, расположенный рядом с кистью.
Перелом «луча в типичном месте» обычно возникает при прямом падении на вытянутую руку. Помимо резкой боли в руке, может появиться штыкообразная деформация, изменение положения кисти. В процесс перелома бывают вовлечены нервы и сосуды запястья, которые могут быть зажаты отломками, что проявляется онемением в пальцах, похолоданием кисти.
Для уточнения характера перелома и выбора дальнейшей тактики лечения используется рентгенография, в ряде случаев — компьютерная томография. Иногда требуется УЗИ кистевого (лучезапястного) сустава.
Поскольку лучевая кость примыкает к кисти, очень важно восстановить анатомию и объем движений в суставе, чтобы в дальнейшем избежать проблем с ним. Раньше такие переломы лечили только консервативно, в гипсовой повязке, но часто отломки смещались, кость срасталась неправильно, что в дальнейшем сказывалось на функции конечности — рука не сгибалась и/или не разгибалась до конца — формировалась тугоподвижность сустава (контрактура), оставался болевой синдром. К тому же длительное пребывание в гипсе отрицательно сказывалось на кожных покровах.
Длительность больничного листа при переломе дистального метаэпифиза лучевой кости зависит от рода деятельности пациента. К примеру, для офисных работников средний срок нетрудоспособности — 1,5 месяца. Для профессий, связанных с физической нагрузкой, срок нетрудоспособности может быть больше.
Консервативное лечение перелома лучевой кости (гипсовая или пластиковая повязка)
При переломах без смещения можно применять консервативное лечение — в гипсовой повязке или использовать пластиковый гипс, который более комфортен и не боится воды. Средний срок пребывания в гипсе — около 6 недель. Однако, данный метод лечения имеет свои недостатки — после консервативного лечения сустав требует разработки движений, реабилитации. При лечении перелома даже с небольшим смещением отломков, в гипсе может произойти вторичное смещение отломков из-за особенностей анатомии лучевой кости.
Оперативное лечение перелома лучевой кости (остеосинтез)
Практически все переломы лучевой кости со смещением требуют оперативного лечения — сопоставления и фиксирования отломков кости — остеосинтеза. Именно этот метод позволяет восстановить функцию кисти наиболее полноценно и добиться хороших функциональных результатов.
Лучевая кость первично срастается примерно за 6-8 недель, однако полная перестройка кости продолжается до 2 лет после перелома. Спустя этот срок пациент может начинать полноценно пользоваться рукой. Но разрабатывать руку с помощью определенных, рекомендованных врачом, упражнений, благодаря использованию фиксаторов можно уже в первые сутки после вмешательства. Легкие спортивные физические нагрузки можно начинать примерно спустя 3 месяца после операции.
В зависимости от типа перелома (оскольчатый, многооскольчатый, со значительным или незначительным смещением) можно выделить несколько возможных вариантов фиксации -пластиной, фиксированной винтами; аппаратом внешней фиксации; винтами или спицами.
В ряде случаев при выраженном отеке вначале на кисть накладывается аппарат внешней фиксации, а после спадения отека он заменяется на пластину (или другой фиксатор, в зависимости от типа перелома).
Остеосинтез лучевой кости пластиной
При значительном смещении отломков используется остеосинтез лучевой кости металлической пластиной, специально разработанной для данной области. После сопоставления отломков, пластина фиксируется винтами к поврежденной кости. После установки пластины, на кожу накладываются швы, также применяется гипсовая лонгета. После операции назначается лекарственная терапия: обезболивающие препараты, препараты кальция для стимуляции сращения кости, при необходимости — препараты местного действия для уменьшения отека. Средний срок пребывания в стационаре — 7 дней. Швы снимаются в спустя 2 недели, на контрольном приеме у травматолога, тогда же пациент отказывается и от гипсовой повязки. Рука находится в возвышенном положении на косыночной повязке. Необходимости в удалении пластины, как правило, нет.
Аппарат внешней фиксации
В некоторых случаях — в пожилом возрасте, при выраженном отеке кисти и лучезапястного сустава, делать доступ для установки пластины бывает нежелательно в силу различных факторов (отек, состояние кожи). В таких случаях устанавливают аппарат внешней фиксации — он фиксирует отломки с помощью спиц, которые проходят через кожу в кость. Аппарат выступает над кожей небольшим блоком (около 12 см длиной и 3 см высотой). Преимущество этого вида остеосинтеза в том, что нет необходимости делать большие разрезы кожи, однако за аппаратом нужно следить весь срок его ношения — делать перевязки, чтобы спицы не воспалились.
После операции рука 2 недели находится в гипсовой лонгете, затем пациент начинает разрабатывать лучезапястный сустав в аппарате, который этому не препятствует.
Аппарат внешней фиксации удаляется примерно через 6 недель, после проведения рентген-контроля, в условиях стационара. Перевязки необходимо проводить через день, в амбулаторном режиме. Рука носится в возвышенном положении на косыночной повязке.
Фиксация спицами или винтами
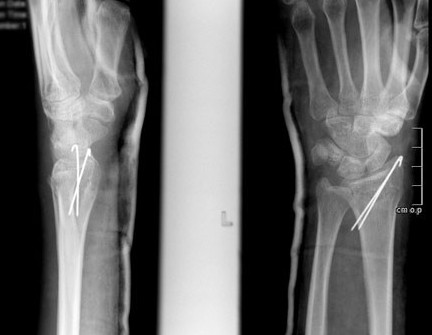
При незначительном смещении отломков лучевая кость фиксируется спицами или винтами через небольшие проколы кожи. По стандартному протоколу, на 2 недели накладывается гипсовая лонгета, затем пациент начинает разрабатывать руку. Спустя 6 недель спицы извлекаются.
В ряде случаев возможно применение саморассасывающихся имплантатов (винтов, спиц), удалять которые не нужно.
Застарелые, неправильно сросшиеся переломы лучевой кости
При застарелых неправильно сросшихся переломах, пациентов могут беспокоить болевые ощущения, присутствовать ограничения движения — тугоподвижность сустава, и другие неприятные последствия (онемение и отечность пальцев кисти). В подобных случаях рекомендовано оперативное лечение, чаще всего — с фиксацией пластиной. Кость разобщается, выставляется в правильное положение и фиксируется. Если есть зона дефекта кости — например, если кость срослась с укорочением, то он заполняется либо собственной костью человека: производится пересадка кости, которая берется, обычно, из гребня подвздошной (тазовой) кости, либо искусственной костью, которая примерно за 2 года перестраивается в собственную костную ткань.
Дальнейшее послеоперационное лечение при застарелых и неправильно сросшихся переломах лучевой кости аналогичны описанным ранее. Однако,может потребоваться более длительная реабилитация.
Анестезия при оперативном лечении перелома дистального метаэпифиза лучевой кости
Для проведения всех вышеописанных операций, как правило, используется проводниковая анестезия — раствор анестетика вводится в зону плечевого сплетения, где проходят нервы, которые отвечают за чувствительность и движения верхней конечности, и рука полностью немеет. Подобная анестезия достаточно легко переносится, длится 4-6 часов. Фактически это разновидность местной анестезии. Кроме того, делается премедикация — успокаивающий укол перед операцией, и во время операции человек спит своим сном. Возможно применение общей анестезии. Окончательный выбор метода анестезии определяется врачом-анестезиологом накануне операции при совместной беседе с пациентом.
Источник